
大腸ポリープ手術

大腸ポリープ手術
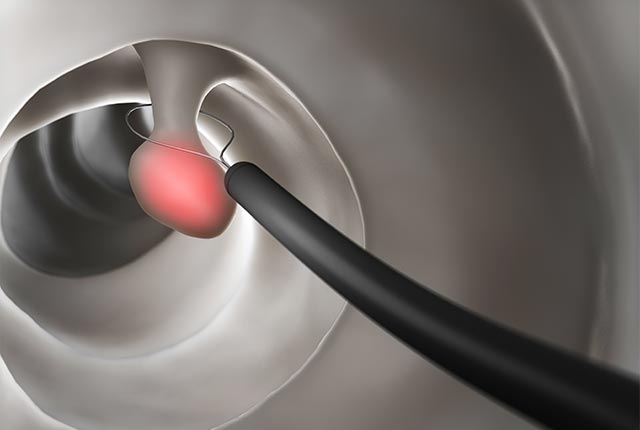
大腸の管の内側表面は粘膜でできており、この粘膜の最も浅い層の一部がイボのように隆起してできたものを大腸ポリープといいます。多くは隆起しますが、平坦なものやキノコのように茎を持ったものなど形状は様々です。構造や組織により、腫瘍性ポリープと非腫瘍性ポリープに分けられ、専門的にはさらに細かく分類されています。腫瘍性ポリープは、良性の大腸腺腫と悪性の大腸がんがあり、非腫瘍性ポリープは、過形成性ポリープ、炎症性ポリープ、過誤腫性ポリープに分類されます。非腫瘍性ポリープは加齢や炎症によるもので、大きいものを除いては特に治療を必要としませんが、腫瘍性ポリープは良性であっても大腸がんになる可能性があるため注意が必要です。
大腸ポリープができやすい場所は、直腸とS状結腸で、この部位は硬い便が擦れる場所であるため、ある程度大きくなると、便潜血検査陽性で発見されたり、さらに増大すると腹痛、便通異常、出血、粘液便などを伴ったりします。まれにポリープが大腸の出口付近をふさいでしまい、腸閉塞を起こしたり、ポリープ自体が肛門から飛び出てしまったりすることもあります。こうした症状が認められる場合、進行してがん化している可能性も高いため、速やかに治療を受ける必要があります。
大腸ポリープは、一般的な大腸がん検診で行われている便潜血検査ではほとんど発見することができません。また、自覚症状がないため、確実に発見できるのは大腸カメラ検査での精査が推奨されます。大腸がんの多くは、大腸ポリープが放置されてがん化したものです。大腸ポリープは良性ですが、放置すると肥大化し、ポリープの大きさが20㎜以上になった場合、50%以上の確率でがん化するとされています。そのため、大腸カメラ検査でポリープを発見した際は切除して、将来の大腸がんを予防していくことが重要です。
大腸ポリープができる原因は、主に遺伝子の異常と考えられています。また、大腸がんの発生リスクを高める最大の危険因子は、年齢(50歳以上)および家族歴(家族に大腸がんに罹った人がいる)です。赤身肉や高カロリーな食事、肥満、過量の飲酒、喫煙、保存・加工肉の摂り過ぎなども指摘されていますが、こうした要因が特定の遺伝子に変化を起こすことでポリープを発症し、がんになると考えられています。
大腸がんの家族歴がある場合、そうでない人に比べて2~3倍大腸がんの罹患率が高くなるともいわれています。親兄弟などの血縁者に大腸ポリープや大腸がんを患った人がいる方や40歳を過ぎた方には、定期的な大腸内視鏡検査が推奨されています。
また、家族性腺腫性ポリポーシスという遺伝性のポリープもあります。無数のポリープが大腸にできる病気で、幼いころからポリープができ始め、年齢が上がるに連れてがん化する確率が高くなります。治療せずに放置すると、60歳ごろには、ほぼ100%大腸がんになるといわれています。
大腸ポリープの検査には、便潜血検査、大腸内視鏡検査、注腸エックス線検査があります。便潜血検査は、健康診断などで大腸がんを見つけるための拾い上げ検査(スクリーニング検査)として広く普及しています。便に血液が混じっているかどうかを調べる検査で、自覚症状のない大腸がんを見つけるのに役立ちます。2日間の便を調べ、そのうち1日でも陽性であれば、精密な診断のために大腸内視鏡検査を行います。便潜血検査により、進行がんを90%以上、早期がんを約50%見つけることができるといわれています。大腸内視鏡検査では、モニターを通じて直接粘膜の細かな状態を見られるため、ポリープの大きさや色、表面構造などを正確に把握することができます。検査と同時にポリープを切除できる点も大きなメリットです。注腸エックス線検査は、大腸に造影剤を入れてエックス線撮影を行い、ポリープの形や大きさ位置などを診断します。大腸の全体的な像が得られます。
※当院の大腸内視鏡検査について、詳しくは「下部消化管内視鏡検査(大腸カメラ/大腸内視鏡検査)」をご覧ください。
大腸ポリープが発見された場合、放置してよい「非腫瘍性」なのか、あるいはがんを含む「腺腫性」なのかを確認します。大腸内視鏡検査では、病変の大きさや形だけでなく、表面の微細構造、腺管開口部などを観察することで病変の深さや治療の必要性を判定できます。この判定には、青い色素(インジコカルミンなど)を病変に散布し、内視鏡で観察する「色素内視鏡検査」という方法が用いられます。また、粘膜の表面構造がわかりやすくなる特殊な光を当て、病変の画像を拡大して観察する方法が用いられることもあります。治療が必要な病変は、このような内視鏡観察である程度診断はできますが、原則的には病変を採取して、組織を顕微鏡で確認する病理組織検査によって確定診断が行われます。
内視鏡治療の適応となるポリープは、一般的には「径6ミリ以上の良性のポリープ」と「リンパ節転移の可能性がほとんどなく内視鏡を用いて一括で切除できるがん」です。ただし、径5ミリ以下の良性ポリープでも、平坦あるいはへこんだ形のもの、がんとの区別が難しいものは適応となります。
がんやポリープを切除する内視鏡の術式にはいくつかの種類があります。代表的なものは「ポリペクトミー」、「内視鏡的粘膜切除術(EMR)」、「内視鏡的粘膜下層剥離術(ESD)」といわれるもので、これらは病変の形や大きさに応じて使い分けられます。
キノコのように茎があるタイプのポリープに用いられます。茎の部分にスネアという金属性の輪をかけて締め付け、そこに高周波電流を流して切除します。
平坦な状態で発生しているタイプのポリープに用いられます。粘膜の下に生理食塩水などの薬液を注入してポリープ全体を持ち上げ、そこにスネアをかけて切除します。
大きな病変や薬液で病変が持ち上がらないときなどに用いられます。粘膜の下に生理食塩水などの薬液を注入し、ポリープのできている粘膜を持ち上げたうえで専用の電気メスで周辺の粘膜を切開し、病変を少しずつ剥離して切除します。
こうした内視鏡手術で、ほとんどのケースでポリープを切除できますが、進行の度合いや患者さまの既往歴などによっては、開腹手術になることもあります。
良性の腫瘍性ポリープである大腸腺腫は、治療せずに放置すると80%の確率で大腸がんに移行するといわれています。できてから数日や数週間で大腸がんになるわけではなく、数年かけてゆっくり育ち、やがてがんとなります。したがって、大腸ポリープを大腸がんになる前に定期的な大腸内視鏡検査で切除することが、最も有効な大腸がんの予防法といえます。健康診断や年齢、気になる症状を機に、定期的に大腸内視鏡検査を受けることをおすすめします。
トップへ